- Sarampión
-
Sarampión
Sarampión
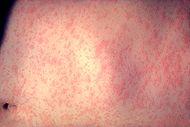
Clasificación y recursos externosPiel con signos de sarampión CIE-10 B05 b00 CIE-9 055 DiseasesDB 7890 MedlinePlus 001569 eMedicine derm/259 Sinónimos {{{sinónimos}}} El sarampión es una enfermedad infecciosa, exantemática como la rubéola y la varicela, bastante frecuente, especialmente en niños o adolescentes, causada por un virus, específicamente un paramixovirus del género Morbillivirus. Se caracteriza por típicas manchas en la piel de color rojo (exantema) así como fiebre y un estado general debilitado. También puede, en algunos casos de complicaciones, causar inflamación en los pulmones y el cerebro que amenazan la vida del paciente.
El sarampión se contagia a través de la respiración (contacto con fluidos nasales y bucales de una persona infectada, ya sea directamente o a través de vía aérea), es altamente contagiosa—90% de las personas que no posean inmunidad y se pongan en contacto con una persona infectada la adquirirán. Por lo tanto, se deben tomar precauciones para evitar el contagio aéreo para todos los casos de sospecha de sarampión. El periodo de incubación usualmente dura de 4–12 días, durante los cuales no hay síntomas. Las personas infectadas permanecen contagiosas desde la apariencia de los primeros síntomas hasta los 3–5 días después de la aparición del salpullido.
El diagnóstico se hace por el cuadro clínico y la detección de anticuerpos en la sangre. No existe terapia específica para el tratamiento de la enfermedad, sin embargo, se puede prevenir la enfermedad mediante la vacunación. La vacuna triplevírica SPR ha reducido el número de infecciones en el pasado. En la mayoría de los países, la enfermedad es de declaración obligatoria a las autoridades de salud social.
Contenido
Historia
Existen reportes de sarampión por lo menos desde el 600 a. C., sin embargo, la primera descripción científica de la enfermedad y su distinción de la viruela se atribuye al médico persa Ibn Razi (Rhazes), que entre el 860-932 publicó un libro titulado "El Libro de la Viruela y el Sarampión" (en Árabe: Kitab fi al-jadari wa-al-hasbah). Se calcula que, en los últimos 150 años, el sarampión ha matado a cerca de 200 millones de personas alrededor del mundo.[1] En 1954, el virus causante de la enfermedad fue aislado de un niño de 11 años de los Estados Unidos, David Edmonston, y adaptado y propagado en tejido de cultivo de embrión de pollo.[2] A la fecha, 21 cepas del virus de sarampión han sido identificadas.[3] Las vacunas para prevenir la enfermedad se volvieron disponibles en 1963.
El llamado sarampión alemán es una infección no relacionada causada por el virus de la rubeola.
Epidemiología
Denuncias de casos de sarampión, estadísticas de la OMS[4] WHO-Region 1980 1990 2000 2005 Africa 1.240.993 481.204 520.102 316.224 America 257.790 218.579 1.755 19 Mediterráneo Oriental 341.624 59.058 38.592 15.069 Europa 851.849 234.827 37.421 37.332 Sudeste de Asia 199.535 224.925 61.975 83.627 Pacífico Occidental 1.319.640 155.490 176.493 128.016 En todo el mundo 4.211.431 1.374.083 836.338 580.287 El virus del sarampión está presente a nivel mundial, aunque la incidencia de la enfermedad tiende a ser muy variable. En particular en los países en desarrollo, siempre habrá epidemias de sarampión locales con una elevada morbilidad y mortalidad.[5] [6] Según estimaciones de la OMS en 2000, el sarampión es responsable de casi la mitad de los 1,7 millones de muertes prevenibles por vacunación en los niños, causado un estimado de 30 a 40 millones de casos de sarampión al año.[7]
Por otro lado, a través de grandes campañas de vacunación en varias otras regiones, el virus ha sido eliminado en gran medida a lo largo de toda la América, hecho que es posible por razón de que el hombre es el único huésped del virus del sarampión. En 2001 hasta el 2005, la OMS y el UNICEF, diseñaron un plan con el objetivo de reducir a la mitad la tasa bruta de mortalidad entre los niños de todo el mundo a través de los programas de vacunación. Si bien los datos exactos están aún pendientes, varios informes indican que este objetivo en gran medida se ha logrado. De 1999 a 2003 se reportó una reducción global en la mortalidad por sarampión de un 39%, con permanencia de altas tasas de mortalidad en África y el sudeste de Asia.[8] Desde el 2005, la Organización Mundial para la Salud formuló planes para el año 2010 de reducir en un 90% la mortalidad en todo el mundo.[9]
Para 2008 se ha reportado un brote de sarampión en Israel, donde más de 900 casos han sido confirmados, 700 de ellos en Jerusalén y Bet Shemesh.[10]
Etiología
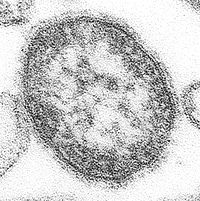
?Virus sarampión
Virus del sarampiónClasificación de los virus Grupo: V (Virus ARN monocatenario negativo) Orden: Mononegavirales Familia: Paramyxoviridae Género: Morbillivirus Especie tipo Virus del sarampión El ser humano es el único hospedador del virus del sarampión, un virus de alrededor de 120-140 nanómetros con un ARN monocatenario, miembro de la familia de los paramixovirus (género Morbillivirus).
El virus del sarampión contiene en su superficie proteínas como la hemaglutinina o proteína H y la proteína de fusión o proteína M, formando una matriz de proteínas superficiales. Las proteínas H y F son las proteínas responsables de la fusión del virus con la célula huésped y la inclusión dentro de éste. Los receptores de la célula humana son el CD46 y CD150. La vacuna produce en el individuo anticuerpos dirigidos contra las proteínas de la superficie del virus del sarampión, en particular, contra la proteína H.[11]
La OMS ha reportado 23 genotipos o variantes genéticas, agrupados en ocho serotipos (A-H).[12] La tasa de mutación de los genomas es comparativamente baja, por lo que las zonas geográficas de origen viral de la infección pueden ser reconstruidas con relativa facilidad.[13] En Europa Central, por ejemplo, se han localizado los genotipos C2, D6 y D7. Los brotes de sarampión en Suiza y Baviera 2006/2007, por su parte, fueron causadas por el genotipo D5 proveniente de Tailandia o Camboya.[14] Esto permitió la detección de una infección en cadena, de Suiza a Baviera y de allí a Austria y Hanóver. Además, por razón que en determinadas regiones geográficas sólo hay un serotipo estable, la combinación de elementos provenientes de la superficie del patógeno, permite la fabricación de una buena vacuna para la región.
El virus es muy sensible a factores externos tales como temperaturas elevadas, la radiación ultravioleta (luz), y debido a su envoltura vírica a muchos desinfectantes como 1% de hipoclorito de sodio, 70% etanol, glutaraldehído y formaldehído.[15] En el ambiente puede ser infeccioso por solo dos horas.
Patogenia
La transmisión del virus del sarampión ocurre por contacto directo o por gotitas infectadas provenientes del enfermo, quien permanece infeccioso tres a cinco días antes de la aparición de las erupciones hasta cuatro días después. El virus penetra en las células epiteliales de la mucosa de las vías respiratorias altas, como la orofaringe o, con menos frecuencia en la conjuntiva de los ojos. El virus llega al tejido linfoide y reticuloendotelial local en menos de 48 horas: amígdalas, adenoides, timo, bazo, etc y al resto de las vías respiratorias altas, donde se reproduce originando una viremia inicial asintomática durante los primeros 4 días del contagio. Esto es por lo general acompañada de una breve aparición del virus en la sangre. Después de unos 5-7 días hay una segunda viremia, con la consiguiente infección de la piel y las vías respiratorias. Al décimo día del contagio se inicia la respuesta inmune del huésped y la producción del interferón, que disminuyen progresivamente la viremia, y aparece la erupción con el exantema característico y otro síntomas como tos y bronquitis aguda que definen el período exantemático de la enfermedad.
A través de la invasión del virus en los linfocitos T y un aumento de los niveles de sustancias mensajeras como las citoquinas, en particular, interleucina-4, se instala una debilidad inmune temporal del cuerpo. Durante esa fase, de aproximadamente cuatro a seis semanas, pueden aparecer infecciones secundarias.
El organismo se defiende sobre todo con una inmunidad de tipo celular: los linfocitos T citotóxicos y las células asesinas naturales. Los pacientes con inmunidad reducida, sobre la base de un debilitamiento de esta parte del sistema inmune, tienen un alto riesgo de infección por sarampión grave. Sin embargo, se ha demostrado que un sistema inmune debilitado, que abarca el área del sistema inmune humoral y no el celular, no conduce a un mayor riesgo de enfermedad. Con el inicio de las erupciones, aparecen anticuerpos, primero de la clase IgM y posteriormente de la clase IgG.
Cuadro clínico
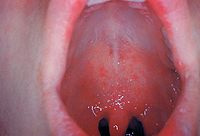 Manchas de Koplik en la mucosa oral de un paciente.
Manchas de Koplik en la mucosa oral de un paciente.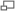
El periodo de incubación es de aproximadamente 4-12 días (durante los cuales no hay síntomas). El primer síntoma suele ser la aparición de fiebre alta, por lo menos tres días, tos, coriza (nariz moqueante) y conjuntivitis (ojos rojos). La fiebre puede alcanzar los 40º Celsius (104º Fahrenheit). Las manchas de Koplik que aparecen dentro de la boca son patognomónicas (su aparición diagnostica la enfermedad) pero son efímeras,desapareciendo en unas 24 horas de haber aparecido.
Otro síntoma es la Exantema que aparece tres o cuatro días después de comenzar la fiebre, es una erupción cutánea de color rojizo que desaparece al presionar con el dedo. El característicos exantema del sarampión es descrito como un erupción generalizada, maculopapular, que comienza 2-3 días después de la aparición de la fiebre y de la sintomatología catarral. Aparecen primero detrás de las orejas, se extiende luego progresivamente a la frente, mejillas, cuello, pecho, espalda, extremidades superiores, abdomen y, por último, a las extremidades inferiores, por lo que se dice que el brote sigue una dirección de cabeza a pies, con discreto picor. Al tercer día, el brote palidece; al cuarto, se vuelve de color pardusco, ya no se borra con la presión y la piel tiende a descamarse; desaparecer en el mismo orden que apareció. Por esa razón se suele decir que el salpullido se "mancha", cambiando de color de rojo a café oscuro, antes de desaparecer.
La erupción y la fiebre desaparecen gradualmente durante el 7 y 10 día, desapareciendo los últimos rastros de las erupciones generalmente a los 14 días, con descamación ostensible.
Diagnóstico y tratamiento
El diagnóstico clínico de sarampión requiere una historia de fiebre por al menos de tres días consecutivos con al menos uno de los otros tres síntomas. La observación de las "Manchas de Koplik" es también un diagnóstico de sarampión.
Alternativamente, el diagnóstico del sarampión por vía de laboratorio se puede hacer mediante la confirmación de anticuerpos para el sarampión IgM, o el aislamiento del RNA del virus del sarampión desde especímenes respiratorios. En casos de infección de sarampión después de una falla de la vacuna secundaria, los anticuerpos IgM podrían no estar presentes. En esos casos la confirmación serológica puede ser hecha mostrando aumentos en el anticuerpo IgG por Inmunoensayo enzimático o fijación de complemento.
Contacto positivo con otros pacientes que se sabe tienen sarampión aumenta la evidencia epidemiológica al diagnóstico.
No hay un tratamiento específico o terapia antiviral para el sarampión sin complicaciones. La mayor parte de los pacientes con sarampión sin complicaciones se recuperarán con descanso y tratamiento de ayuda.
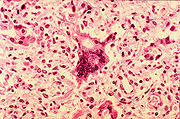
Algunos pacientes desarrollarán neumonía como una secuela al sarampión. Histológicamente, una célula única puede encontrarse en la región paracortica de los nódulos linfáticos hiperplásticos en pacientes afectados con su condición. Esta célula, conocida como la célula Warthin-Finkeldey, es una gigante multinucleótica con citoplasma eosinofílico e inclusiones nucleares.
Transmisión
El sarampión es un patógeno de transmisión aérea altamente contagioso, el cual se propaga primordialmente a través del sistema respiratorio. El virus es transmitido en secreciones respiratorias, y puede ser pasado de persona a persona vía gotas en aerosol que contienen partículas del virus, como las producidas por un paciente con tos. Una vez que la transmisión ocurre, el virus infecta las células epiteliales de su nuevo huésped, y pueden replicarse en el tracto urinario, el sistema linfático, la conjuntiva, los vasos sanguíneos y el sistema nervioso central.[16]
Los humanos son los únicos huéspedes naturales conocidos del sarampión, aunque el virus puede infectar algunas especies no humanas de primates.
Complicaciones
Las complicaciones con el sarampión son relativamente comunes, que van desde la habitual y poco grave diarrea, a la neumonía, encefalitis, ulceración córnea que llevan a abrasión córnea.[17] Las complicaciones son generalmente más severas en los adultos que se contagian por el virus.
El porcentaje de fatalidad del sarampión entre las personas sanas en los países desarrollados es bajo: aproximadamente 1 muerte por cada mil casos. En los países en desarrollo con altos grados de malnutrición y servicios sanitarios pobres, donde el sarampión es más común, la cantidad de fatalidades es de un 10% aproximadamente. En pacientes immunodeprimidos, el grado de fatalidad es de aproximadamente un 30%.
Inmunización y salud pública
El sarampión es una enfermedad infecciosa significativa porque, aunque la tasa de complicaciones no es alta, la enfermedad en sí misma es tan infecciosa que el gran número de personas que sufrirían complicaciones en un brote entre las personas no-inmunes saturarían rápidamente los recursos hospitalarios disponibles. Si las tasas de vacunación caen, el número de personas no-inmunes en una comunidad aumentan, por tanto, el riesgo de un brote de sarampión aumenta.
En los países desarrollados, la mayor parte de los niños están inmunizados contra el sarampión a la edad de 18 meses, generalmente como parte de la vacuna triplevírica SPR (sarampión, paperas y rubéola). La vacunación no se aplica antes ya que los niños menores de 18 meses retienen inmunoglobulinas anti-sarampiónicas (anticuerpos) trasmitidos de la madre durante el embarazo. Un refuerzo de la vacuna se debe recibir entre los cuatro y los cinco años. Las tasas de vacunación han sido suficientemente altas para hacer al sarampión relativamente poco común. Incluso un solo caso en un dormitorio universitario, o escenario similar, genera un programa local de vacunación, en caso de que cualquiera de las personas expuestas no sean inmúnes.
Las poblaciones no vacunadas enfrentan el riesgo constante de la enfermedad. Después de que las tasas de vacunación bajaron en el norte de Nigeria a principios de los años 2000 debido a objeciones políticas y religiosas, el número de casos aumentó significativamente, y cientos de niños murieron.[18] En 2005 un brote de sarampión en Indiana fue atribuido para niños cuyos padres se negaron a la vacunación.[19] A principio de los años 2000, la controversia de la vacuna SPR en el Reino Unido con referencia a un lazo potencial entre la vacuna combinada SPR y el autismo provocó un regreso de las "fiestas de sarampión", en las que los padres infectan a los niños con sarampión de manera deliberada para reforzar la inmunidad del niño sin una inyección. Esta práctica presenta muchos riesgos a la salud del niño, y ha sido desalentado por las autoridades de salud pública.[20] Evidencia científica no provee apoyo para la hipótesis de que la SPR sea una causa del autismo.[21] Tasas decayentes de inmunización en el Reino Unido son la causa probable de un aumento significativo en los casos de sarampión, presentando un aumento constante en el número de casos.[22]
De acuerdo a la Organización Mundial de la Salud (OMS), el sarampión es la primera causa de muerte infantil prevenible por vacunación.
A nivel mundial, la tasa de mortalidad ha sido significativamente reducido por los signatarios de la Iniciativa Sarampión: la Cruz Roja Americana, los Centros para el Control y Prevención de Enfermedades de los Estados Unidos (CDC), la Fundación de las Naciones Unidas, UNICEF y la Organización Mundial de la Salud (OMS). Globalmente, las muertes por sarampión han bajado en 60%, desde unas estimadas 873.000 muertes en 1999 hasta 345.000 en el 2005. África ha tenido el mayor éxito entre todos, con las muestes anuales por sarampión cayendo en 75% en sólo 5 años, desde unas 506,000 hasta unas 126,000.[23]
El comunicado de prensa lanzado en conjunto por la Iniciativa Sarampión arroja luz sobre otro beneficio de la lucha contra el sarampión: "Las campañas de vacunación contra el sarampión están contribuyendo a la reducción de las muertes infantiles por otras causas. Se han convertido un canal para la entrega de otros implementos salvavidas, tales como redes para las camas para proteger contra la malaria, medicina desparasitante y suplementos de vitamina A. Combinar la inmunización contra el sarampión con otros suplementos de salud es una contribución al logro del Objetivo del Milenio #4: una reducción de dos tercios en las muertes infantiles entre 1990 y 2015."[23]
Una vez contraída y curada la enfermedad, el cuerpo adquiere inmunidad permanente.
Erradicación Mundial
En 2007, Japón se ha convertido en un nido para el sarampión. Japón ha sufrido de un número récord de casos, y un número de universidades y otras instituciones en el país han cerrado en un intento de contener el brote.[1]
En los años 1990, los gobiernos de las Américas, junto con la Organización Panamericana de la Salud, lanzó un plan para erradicar las tres enfermedades para los que sirve la SPR - sarampión, paperas y rubéola - de la región.
El sarampión endémico ha sido eliminado de Norte, Centro y Sudamérica; el último caso endémico en la región fue reportado el 12 de noviembre de 2002.[24]
De cualquier manera, los brotes siguen ocurriendo tras la importación de virus de sarampión de otras regiones mundiales. Por ejemplo, en junio de 2006, hubo un brote en Boston que resultó de un residente que había viajado a India.[25] En el 2005, hubo otro brote en una población no-inmunizada de Indiana e Illinois, transmitida por una niña de Indiana que visitó Rumania sin haber sido vacunada. En Michigan, en el otoño de 2007, un caso confirmado de sarampión ocurrió en una niña que había sido vacunada y que aparentemente lo contrajo en el exterior. Hubo por lo menos otros 6 casos en los que se sospechó su presencia, todos entre niños que habían sido vacunados.
También hay planes para eliminar la rubéola de la región para el 2010.[26] Para el 2006, los casos endémicos aún se reportan en Bolivia, Brasil, Colombia, Guatemala, México, Perú y Venezuela, actualmente están vacunando en la República Dominicana.[cita requerida]
Aunque las organizaciones más pequeñas han propuesto una erradicación global del sarampión, paperas y rubéola,[27] aún no hay planes serios, al menos, hasta la erradicación mundial de la poliomielitis.
Referencias
- ↑ Torrey EF y Yolken RH. 2005. Their bugs are worse than their bite. Washington Post, 3 de abril, p. B01.
- ↑ Live attenuated measles vaccin. EPI Newsl. febrero de 1980;2(1):6.
- ↑ Rima BK, Earle JA, Yeo RP, Herlihy L, Baczko K, ter Muelen V, Carabana J, Caballero M, Celma ML, Fernandez-Munoz R 1995 Temporal and geographical distribution of measles virus genotypes. J Gen Virol 76:11731180.
- ↑ WHO: Global summary on measles, 2006
- ↑ Eine Übersicht bietet Measles History, Homepage des Center for Disease Control and Prevention (CDC), engl.
- ↑ Moss WJ :Measles Still Has a Devastating Impact in Unvaccinated Populations PLoS Medicine Vol. 4, No. 1. PMID 17199409
- ↑ WHO-UNICEF joint statement on strategies to reduce measles mortality worldwide. Weekly epidemiological record 27, 77:221–228 (2002) PMID 12125242 PDF, 158 kB
- ↑ Muller CP, Kremer JR, Best JM, Dourado I, Triki H, Reef S; WHO Steering Committee for Measles and Rubella.: Reducing global disease burden of measles and rubella: report of the WHO Steering Committee on research related to measles and rubella vaccines and vaccination, 2005. Vaccine. 2007 Jan 2;25(1):1-9. PMID 17262908
- ↑ Barinaga Jorge, Skolnik Paul: Epidemiology and transmission of measles. Review, UpToDate v15.1, 2007
- ↑ Medical News Today: CDC Urges Travelers To Israel To Protect Themselves From Measles
- ↑ Yanagi Y, Takeda M, Ohno S, Seki F: Measles virus receptors and tropism. Jpn J Infect Dis. 2006 Feb;59(1):1-5. PMID 16495625
- ↑ WHO: Nomenclature for describing the genetic characteristics of wild-type measles viruses (update). WER 2001; 32: 242–247 and 33: 249–251 PMID 11515240 PDF, 137 kB
- ↑ Bellini WJ, Rota PA.: Genetic diversity of wild-type measles viruses: implications for global measles elimination programs. Emerg Infect Dis. 1998 4(1):29-35. PMID 9452396
- ↑ Robert Koch-Institut: Epidemiologisches Bulletin 37/2007
- ↑ Measles virus - Material Safety Data Sheets (MSDS). Measles virus (en inglés). Citado por el Public Health Agency of Canada. Último acceso 14 de marzo de 2009.
- ↑ Flint SJ, Enquist LW, Racaniello VR, & AM Skalka. Principles of Virology, 2nd edition: Molecular Biology, Pathogenesis, and Control of Animal Viruses.
- ↑ http://www.iceh.org.uk/files/tsno4/resources/no04.doc
- ↑ «Measles kills more than 500 children so far in 2005», IRIN, 2005-03-21. Consultado el 2007-08-13.
- ↑ Parker A, Staggs W, Dayan G et al. (2006). «Implications of a 2005 measles outbreak in Indiana for sustained elimination of measles in the United States» N Engl J Med. Vol. 355. n.º 5. pp. 447–55. PMID 16885548.
- ↑ Dillner L. «The return of the measles party», Guardian, 2001-07-26. Consultado el 2007-08-13.
- ↑ Rutter M (2005). «Incidence of autism spectrum disorders: changes over time and their meaning» Acta Paediatr. Vol. 94. n.º 1. pp. 2–15. PMID 15858952.
- ↑ Telegraph article on increasing cases of measles
- ↑ a b UNICEF Joint Press Release
- ↑ «paho.org». Consultado el 2007-12-05.
- ↑ «Measles outbreak shows a global threat - The Boston Globe». Consultado el 2007-12-05.
- ↑ «paho.org». Consultado el 2007-12-05.
- ↑ «The Viral Eradication Trinity». Consultado el 2007-12-05.
Categorías: Wikipedia:Artículos destacados en w:te | Enfermedades infecciosas | Enfermedades pediátricas | Mononegavirales
Wikimedia foundation. 2010.